Malattia cardiovascolare in relazione a TMAO (Ossido di trimetilammina)

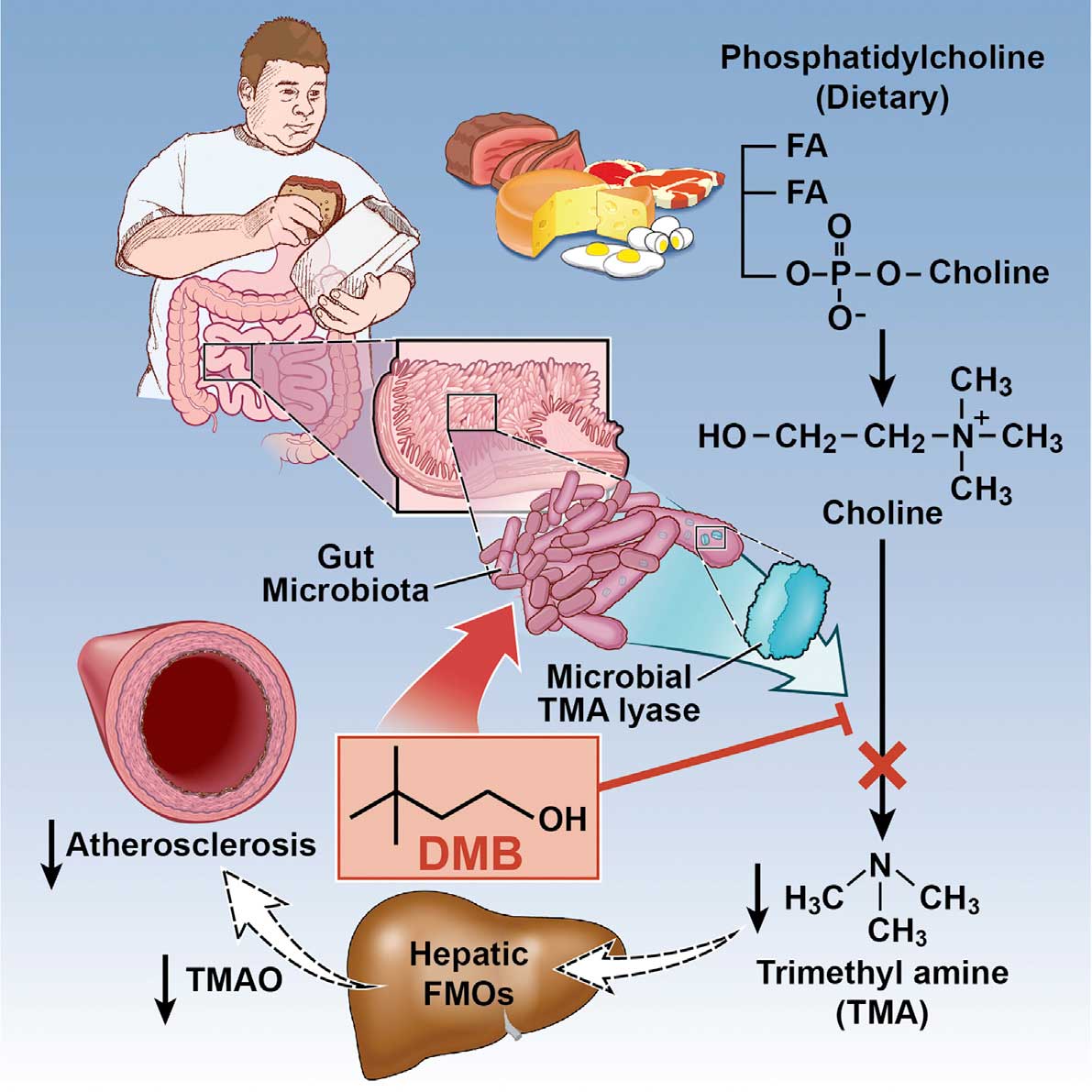
Recenti studi su animali hanno dimostrato l’esistenza di un legame tra il metabolismo microbico intestinale e la malattia coronarica, a causa di sostanze provenienti dalla nostra dieta: la colina presente nella lecitina (fosfatidilcolina) e la carnitina (nelle carni rosse). Ciò avviene attraverso la produzione di un metabolita chiamato TMAO (Ossido di trimetilammina), avente azione pro-aterosclerotica.
I nutrienti, contenenti colina, che raggiungono l’intestino cieco e quindi il colon, possono fungere da “combustibile” per il microbiota (flora) intestinale, con relativa produzione di trimetilammina (TMA). La TMA viene rapidamente ed ulteriormente ossidata a trimetilammina-N-ossido (TMAO) dalle monoossigenasi epatiche contenenti Flavina (FMO).
TMAO aumenta l’accumulo di colesterolo nei macrofagi, l’accumulo di cellule schiumose nelle pareti delle arterie, e quindi induce aterosclerosi.
Tutti questi fattori sono perciò associati ad un aumentato rischio di infarto, ictus, e di morte. La Colina può anche essere ossidata a betaina, sia nel fegato che nei reni. La betaina proveniente dalla dieta potrebbe essere utilizzata come substrato dai batteri per la conversione in TMA e successivamente in TMAO.
Un nuovo studio si è proposto di studiare, questa volta negli esseri umani, la relazione fra il microbiota (flora batterica) intestinale ed il metabolismo della fosfatidilcolina di origine dietetica, i livelli di TMAO, e gli eventi cardiovascolari avversi. Questo studio, effettuato dal team di Stanley Hazen della Cleveland Clinic Foundation (Ohio, USA), potrebbe rappresentare un ulteriore passo avanti nella prevenzione cardiovascolare.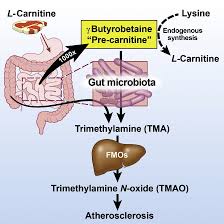
In un primo studio sono stati quantificati i livelli plasmatici e urinari di TMAO, oltre che i livelli plasmatici di colina e betaina, dopo un carico orale di fosfatidilcolina (ingestione di due uova sode e fosfatidilcolina-deuterio[D9]-marcata) in soggetti sani (40 partecipanti adulti), prima e dopo la soppressione del microbiota intestinale, con antibiotici ad ampio spettro per via orale (metronidazolo 500 mg due volte al giorno più ciprofloxacina 500 mg una volta al giorno per 1 settimana).
In un secondo studio (clinico) sono stati arruolati 4007 adulti, esaminando la relazione tra livelli plasmatici a digiuno di TMAO ed eventi avversi cardiovascolari maggiori (morte, infarto miocardico, o ictus) nei 3 anni di follow-up, a cui questi pazienti sono stati sottoposti.
Si è potuto osservare che la somministrazione di antibiotici, uccidendo i batteri del microbiota, fa crollare la produzione di TMAO nel sangue dei volontari, anche se questi hanno ingerito uova (ricche di lecitina).
Nello studio clinico si è visto che le concentrazioni plasmatiche di TMAO sono strettamente legate al rischio di infarto nei tre anni di follow-up, anche in quei pazienti che non hanno chiari fattori di rischio cardiovascolari (come il colesterolo alto).
Pertanto si potrebbe pensare ad un dosaggio plasmatico routinario dei livelli di TMAO per calcolare il rischio cardiovascolare.
Anche l’assunzione di probiotici ad hoc, con funzione antagonista sui batteri produttori di TMAO, potrebbe essere una valida opzione terapeutica.
Fonte:
Intestinal Microbial Metabolism of Phosphatidylcholine and Cardiovascular Risk
W.H. Wilson, Stanley L. Hazen, et al., N Engl J Med, April 25, 2013; 368:1575-1584
Il microbiota intestinale, comprendente trilioni di microrganismi non patogeni commensali, serve, in effetti, come filtro per la nostra più grande esposizione ambientale rappresentata da ciò che mangiamo.
La flora intestinale svolge un ruolo fondamentale nell’aiutare la digestione e l’assorbimento di molti nutrienti.
Gli studi sperimentali sugli animali hanno più recentemente dimostrato che le comunità microbiche intestinali possono influenzare l’efficienza di raccolta dell’energia dalla dieta e, di conseguenza, influenzare la suscettibilità per l’obesità. Inoltre, gli studi della metabolomica sui ceppi dei topi ibridati hanno anche dimostrato che il microbiota può svolgere un ruolo attivo nello sviluppo delle complesse alterazioni metaboliche. Può, difatti, predisporre alla resistenza all’insulina e alla steatosi epatica non alcolica.
A tale proposito, risulta di certo interesse che il metabolismo del microbiota intestinale della colina e della fosfatidilcolina ha come prodotto la TMA (trimetilammina), ulteriormente trasformata in TMAO (trimethylamine-N-oxide), a particolare azione proaterogena. Peraltro, dopo ingestione di L-carnitina, attraverso un meccanismo microbiota-dipendente, gli uomini onnivori producono molta più TMAO dei vegani o vegetariani. Inoltre, la presenza dei batteri specifici nelle feci umane è stata associata sia con la concentrazione plasmatica della TMAO sia con lo stato dietetico.
Wang Z della Cleveland Clinic, Ohio – USA e collaboratori, fidando sulle promettenti scoperte permesse dagli studi della metabolomica sui percorsi legati ai processi delle malattie, li hanno utilizzati (Nature 2011 Apr 7;472(7341):57-63) per generare i profili metabolici delle piccole molecole plasmatiche utili a predire il rischio della malattia cardiovascolare (CVD). In un’ampia coorte clinica si dimostravano idonei indipendentemente dalla dieta a predire il rischio di malattia cardiovascolare tre metaboliti della fosfatidilcolina (PC): la colina, la TMAO (trimethylamine N-oxide) e la betaina. La supplementazione dietetica nei topi con colina, TMAO o betaina promuoveva la sovraregolazione dei molteplici recettori scavenger dei macrofagi legati all’aterosclerosi. Quella con colina o TMAO dava impulso all’aterosclerosi. Studi con topi privi di germi confermavano, per l’aumento di accumulo del colesterolo nel macrofago e per la formazione delle cellule schiumose, un ruolo critico per la colina della dieta e per la flora intestinale per la produzione di TMAO. La soppressione della microflora intestinale nei topi inclini all’aterosclerosi inibiva, d’altra parte, la malattia amplificata dalla colina della dieta. 
La scoperta di una relazione tra il metabolismo intestinale della fosfatidilcolina della dieta, dipendente dalla flora, e la patogenesi delle CVD offre, di certo, opportunità promettenti per lo sviluppo di nuovi test diagnostici, oltre che approcci terapeutici più conclusivi per la malattia aterosclerotica del cuore e i vasi.
In effetti, gli Autori, utilizzando un approccio mirato alla metabolomica e rivolto a individuare i metaboliti i cui livelli plasmatici potessero predire il rischio di malattia cardiovascolare, hanno avuto conferma di un nuovo percorso di collegamento tra l’assunzione dei lipidi della dieta, la microflora intestinale e l’aterosclerosi. Tale percorso rappresenta, invero, un singolo contributo nutrizionale supplementare alla patogenesi della malattia cardiovascolare che coinvolge il metabolismo della colina. È un ruolo obbligato per la comunità microbica intestinale e per l’espressione della regolamentazione delle superfici dei livelli dei recettori scavenger dei macrofagi, noti per partecipare al processo aterosclerotico. La flora intestinale genera, quindi, il metabolita proaterogenico TMAO che si forma in un processo flora-dipendente a due fasi dalla scissione di una trimetilammina, come la fosfatidilcolina, la colina, la betaina, successiva generazione del precursore TMA e ossidazione successiva per mezzo della FMO3 o altre forme simili.
È da notare che la PC (fosfatidilcolina) rappresenta nell’uomo la fonte alimentare più abbondante di colina, nutriente essenziale, di solito raggruppato all’interno del complesso vitaminico B. La colina e il suo metabolita, la betaina, sono i donatori di metile con l’acido folico e sono metabolicamente collegati ai percorsi della transmetilazione, tra cui la sintesi dell’omocisteina, noto fattore di rischio CVD. La carenza di entrambe, la colina e la betaina, è suggerita come causa di produzione dello scambio nei geni epigenetici legati all’aterosclerosi. Nei modelli sperimentali dei roditori il deficit acuto di colina e di metionina provoca l’accumulo dei lipidi nel cuore, nelle arterie e nel fegato con steatoepatite. Comunque, l’associazione tra la colina alimentare e l’aterosclerosi è senz’altro complessa ed è influenzata dalla composizione della microflora intestinale.
La comunità microbica intestinale umana è un ecosistema enorme e diversificato con funzioni note che riguardano la nutrizione, la salute delle cellule epiteliali intestinali e l’immunità innata. Come già enunciato, è stata anche recentemente implicata nello sviluppo di alcuni fenotipi metabolici, come l’obesità e l’insulino-resistenza, così come le alterazioni delle risposte del sistema immunitario.
Robert A Koeth della Cleveland Clinic, Ohio – USA e collaboratori, proprio considerando che il metabolismo della microflora intestinale della colina e della fosfatidilcolina produce trimetilammina (TMA), ulteriormente trasformata in una specie aterogena, la trimetilammina-N-ossido (TMAO), hanno dimostrato che attraverso un simile processo la L-carnitina, una trimetilammina abbondante nella carne rossa, produce anche TMAO e accelera l’aterosclerosi nei topi (Nature Medicine Year published: (2013)DOI:doi:10.1038/nm.3145). È da notare che la carnitina, derivando dall’amminoacido lisina contenuto abbondantemente nelle proteine animali e vegetali della dieta, si ottiene da molte fonti e anche dalle bevande energetiche. Se si consumano questi precursori, i microbi che metabolizzano la carnitina aumentano nell’intestino con le conseguenze legate all’azione dei metaboliti prodotti. I ricercatori hanno dato la l-carnitina della carne rossa e dei latticini a settantasette volontari, tra cui ventisei erano vegani o vegetariani. Un vegano accettava anche di mangiare una bistecca di manzo da 200 grammi.
Dopo una notte di digiuno, i volontari onnivori erano alimentati con una capsula di carnitina e una bistecca di 226.80 gr con misura della loro TMAO plasmatica e urinaria. In seguito, per sopprimere i loro microbi intestinali hanno ricevuto antibiotici ad ampio spettro per via orale per una settimana, dopo di che hanno ricevuto un secondo carico di carnitina. Dopo tre settimane, per consentire la ripopolazione microbica intestinale, hanno ricevuto un terzo carico di carnitina. I loro livelli di TMAO erano quasi non rilevabili dopo la terapia antibiotica, ma rimbalzavano dopo la ripopolazione della flora intestinale. Peraltro, si dimostrava che dopo l’ingestione delle capsule di carnitina i vegani e i vegetariani producevano livelli nettamente più bassi di TMAO, rispetto agli onnivori.
I test, quindi, dimostravano che il consumo della l-carnitina aumentava i livelli ematici della trimetilammina-N-ossido (TMAO), composto che può alterare il metabolismo del colesterolo e rallentare la sua rimozione dalle pareti arteriose. Pur tuttavia, anche quando i vegani e i vegetariani assumevano supplementi di L-carnitina, producevano molto minori quantità della TMAO rispetto ai carnivori. Le analisi fecali dimostravano che, tra chi mangiava carne e chi no, c’era anche un’ampia diversità dei tipi batterici nelle loro viscere. Per chiarire ulteriormente il caso, i ricercatori controllavano i livelli di L-carnitina nel sangue di 2.595 persone sottoposte a elettivo check-up cardiovascolare. I livelli plasmatici predicevano l’aumento dei rischi, sia per la malattia cardiovascolare prevalente (CVD) sia per gli eventi cardiaci avversi maggiori, come l’infarto miocardico, l’ictus o la morte. Tutto questo, però, si verificava solo tra i soggetti in concomitanza con gli alti livelli di TMAO. Peraltro, la cronica alimentazione con L-carnitina nei topi, con composizione microbica del cieco modificata, migliorava nettamente la sintesi della TMA e della TMAO e peggiorava l’aterosclerosi. Tutto ciò, invece, non si verificava se era contemporaneamente soppresso il microbiota intestinale. Peraltro, nei topi con un microbiota intestinale intatto, la supplementazione dietetica con TMAO o con carnitina o colina riduceva in vivo il trasporto inverso del colesterolo.
In conclusione, lo studio dimostrava che il consumo della carne rossa aumentava il rischio di morte per malattie cardiache, anche nelle persone sotto controllo per i livelli di grasso e colesterolo. Il microbiota intestinale poteva contribuire al legame, ormai consolidato, tra gli alti livelli del consumo di carne rossa e il rischio di CVD. Di per sé, il nutriente non sembrava fare la differenza. Tuttavia, le persone che avevano alti livelli sia di L-carnitina e sia di TMAO erano obiettivi primari per la malattia del cuore. Tutto ciò come ulteriore prova che è l’alchimia batterica, non la sola L-carnitina, che rappresentava la vera minaccia.
Tali risultati, secondo gli Autori, dovrebbero essere motivo di riflessione non solo per gli amanti della carne, ma anche per chi assume integratori di L-carnitina, commercializzata con la promessa, peraltro non scientificamente provata, di promuovere l’energia, la perdita di peso e le prestazioni atletiche.
http://dentistaomeopatia.it/flora-batterica-e-malattia-cardiovascolare/